Segunda infección por dengue: cuáles son los riesgos de volver a contraer la enfermedad

Durante 2024 el dengue golpeó más que nunca en América. Se reportaron más de 11,3 millones de casos sospechosos, una cifra que representa un aumento de 234% en comparación al mismo período del año pasado y un 416% más con respecto al promedio de los últimos 5 años, según informó la Organización Panamericana de la Salud.
Dentro del total, 15.461 fueron clasificados como dengue grave y se registraron 6.303 muertes. Ahora, hay más personas que recientemente tuvieron la infección por el virus del dengue, y existe el riesgo de reinfección con un serotipo diferente. Es decir, pueden tener dengue por segunda vez al ser picadas por una hembra de mosquito que transporta el patógeno.
En la Argentina, de acuerdo con el Boletín Epidemiológico Nacional de la cartera de Salud, por segundo año consecutivo no se interrumpió la transmisión autóctona de dengue en la región del Noreste. Este año las provincias de Chaco y Formosa continuaron reportando casos durante todas las semanas de 2024.
Durante la temporada 2023/2024 hubo 419 muertes por dengue en el país, y dentro de ese total, 409 fueron durante este año.
Qué pasa si una persona se vuelve a infectar con el dengue
Ya se han publicado varios estudios en relación con los riesgos de las reinfecciones. Uno de ellos se publicó en 2021 en la revista The Lancet Infectious Diseases. “Las infecciones secundarias (frente a las primarias) también se asociaron a enfermedad grave”, escribieron los autores que forman parte del Imperial College de Londres, en el Reino Unido, entre otras instituciones.
Se trató de un metaanálisis de 32 estudios que demostró que el riesgo de tener dengue grave es aproximadamente el doble si se adquiere la infección por segunda vez, comentó a Infobae el epidemiólogo e investigador del Conicet Pablo Orellano.
Otro trabajo más reciente fue publicado en la revista Journal of Microbiology, Inmunology and Infection. Los investigadores analizaron casos de dengue registrados en la base de datos de los seguros nacionales de Taiwán entre 2014 y 2015. Eligieron casos con infecciones secundarias y los compararon con casos de infecciones primarias.
El análisis de los datos reveló también que la infección secundaria de dengue “aumenta significativamente el riesgo de sufrir complicaciones graves, especialmente si la primera infección ocurrió hace más de dos años”. Por eso, los autores sugirieron que “los profesionales de la salud deben estar atentos a los pacientes con antecedentes de dengue”.
Desde Colombia, Alfonso Rodríguez-Morales, presidente de la Sociedad Latinoamericana de Medicina del Viajero y miembro del Grupo de Investigación Biomedicina de la Facultad de Medicina de la Fundación Universitaria Autónoma de las Américas, contó a Infobae: “Se sabe desde hace tiempo que hay más riesgo de tener dengue grave cuando se produce una reinfección. Se debería tener en cuenta que la primera infección no implica que la persona quede con una protección permanente contra el virus”.
Una persona que tuvo dengue puede volver a tenerlo. Puede tener mayor riesgo de dengue grave, aunque no es inexorable que vaya a tener ese tipo de cuadro, señaló, en diálogo con Infobae, Daniela Hozbor, doctora en bioquímica, docente de la Universidad Nacional de La Plata y del Conicet, y miembro de la Comisión Nacional de Inmunización (CoNaIn).
Los cambios en el organismo humano después del dengue
“Se ha observado que los casos de sintomatología más grave son más frecuentes cuando las personas tuvieron dengue previamente. Por eso, las personas que se infectaron una vez tienen un riesgo mayor de tener síntomas fuertes”, coincidió la viróloga molecular Andrea Gamarnik, investigadora del Conicet y de la Fundación Instituto Leloir.
El aumento de la posibilidad de tener un cuadro más serio en la segunda infección se debe a que durante la primera infección se desarrollan anticuerpos específicos contra el tipo de dengue que infectó.
Si se produce una segunda infección con un dengue de tipo diferente, “los anticuerpos que circulan en sangre reconocerán a ese nuevo serotipo, pero no lo bloquearan porque fueron producidos para el dengue que infectó primero. Aquí ocurre un reconocimiento parcial del nuevo virus por los anticuerpos presentes en la sangre”, explicó.
Ese reconocimiento parcial hace que “ese nuevo virus pueda entrar por un proceso facilitado por esos anticuerpos que no logran bloquearlo. A su vez, eso lleva a un aumento de la infección y en consecuencia a la posibilidad de tener más síntomas”, dijo la científica.
De acuerdo con Gamarnik, por el momento “las evidencias indican que una persona que se infecta con un tipo de dengue queda protegida de por vida para ese serotipo”.
Un tema importante para tener en cuenta en la Argentina es que “durante el año 2024 circularon los serotipos de dengue 1 y 2. Mientras que en otros países de América Latina circuló el serotipo 3, incluyendo a Brasil —dijo la viróloga—. Esto abre la posibilidad al ingreso del serotipo 3 a nuestro país”.
Qué medidas sirven contra el dengue
No es para alarmar a la población —aclaró Gamarnik—, “pero sí se debería tomar conciencia de que es necesario comenzar las campañas de prevención para promover la eliminación de criaderos de mosquitos en las viviendas y sus alrededores, en conjunto con medidas que deben ser tomadas por las autoridades sanitarias, incluyendo la vacunación”.
El investigador Orellano, quien publicó un artículo sobre dengue en la revista Medicina junto con Darío Vezzani, enfatizó en que hoy es importante la eliminación de los criaderos de mosquitos y la vacunación.
“La vacuna contra el dengue previene principalmente los cuadros graves. La OMS recomienda vacunar a las personas de 6 a 16 años, que son los que presentan mayor riesgo de formas graves y muerte por dengue en áreas de alta transmisión. Los niños y los adolescentes deberían estar dentro de los grupos priorizados en las estrategias de inmunización públicas”, opinó Orellano.

Como informó Infobae anteriormente, desde la filosofía de la biología, Carolina Ocampo-Mallou, de la Universidad Nacional de San Martín, y Guillermo Folguera, del Conicet, en Argentina, han postulado que para enfrentar el avance del dengue se necesita desarrollar la epidemiología social.
“La solución al dengue no es solo una preocupación individual, en la que cada persona se pone a eliminar los criaderos de mosquitos. Para afrontar el problema, hay que promover la interacción entre las comunidades para que participen en la prevención”, sostuvieron.
Además, agregaron que las políticas públicas de prevención del dengue deberían tener en cuenta los ingresos de las personas y sus posibilidades de acceder a servicios sanitarios y llevar a cabo la eliminación de criaderos de mosquitos en el contexto de sus condiciones de vida. “También hay una diversidad cultural en cada país de América. La política de prevención debería entonces tener en cuenta las diferentes prácticas sociales”, afirmó Folguera.
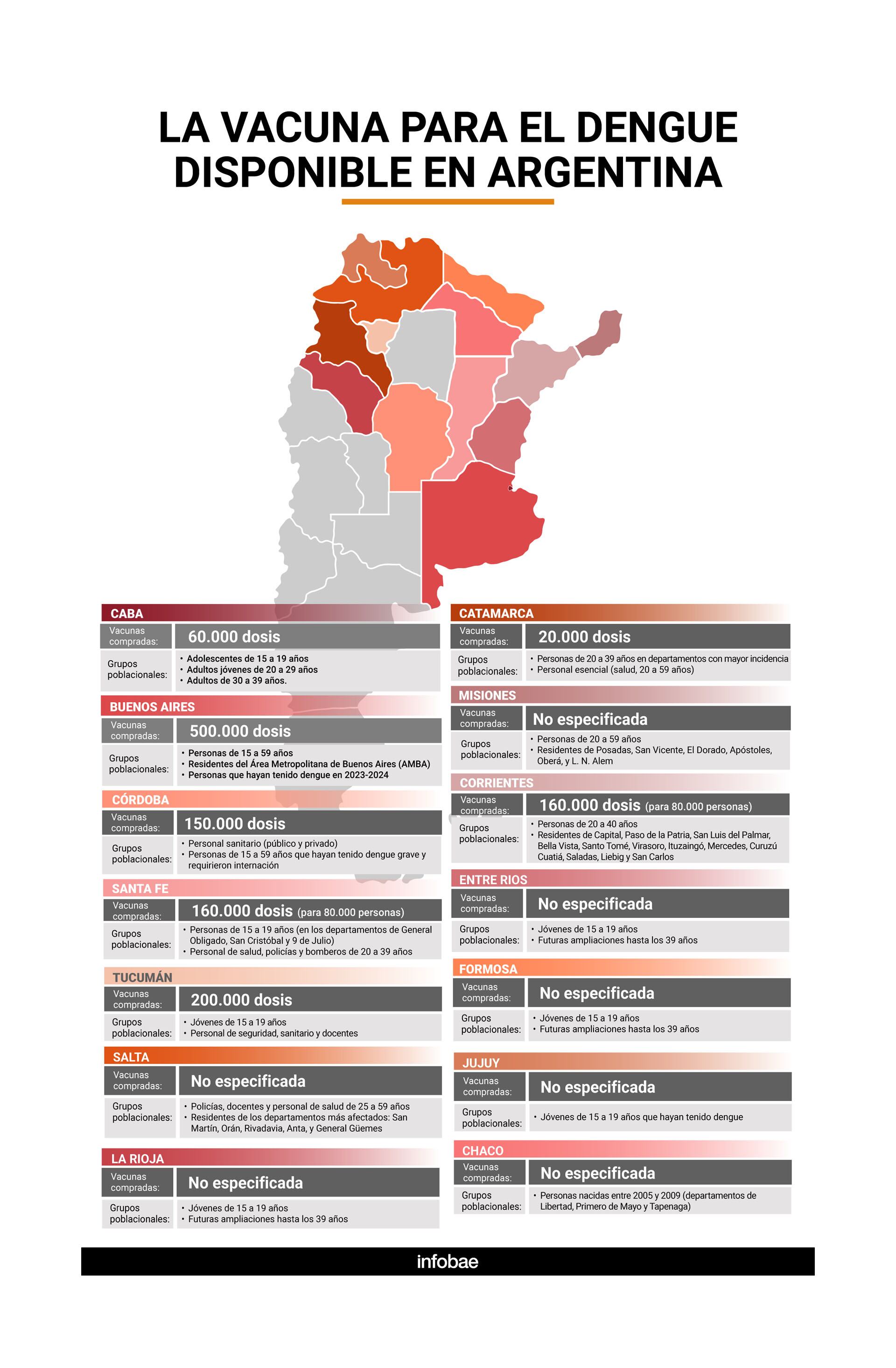
En la Argentina, el Ministerio de Salud de la Nación informó que hay un plan de acción contra el dengue que incluye también la vacunación focalizada, la investigación epidemiológica integrada, y de comunicación y participación comunitaria. Hoy la disponibilidad en el acceso público a la vacuna varía según las provincias.
Leandro Busso, secretario de Calidad de la cartera de Salud, aclaró que se siguieron las recomendaciones de la Comisión Nacional de Inmunizaciones (CoNaIn) y se planteó una estrategia focalizada. “La estrategia de vacuna no reemplaza, sino que complementa a las estrategias de prevención”, dijo.